BAGGRUND
Lungefunktion dækker forskellige fysiologiske mål for respirationssystemets funktion og struktur. Ventilationskapacitet og luftvejsmodstand, ventilationsdistribution, lungediffusion, lungeperfusion, blodgasser og lungevolumina er de hyppigst anvendte mål.
Sjældnere måles bronkial reaktivitet, muskelstyrke samt arbejdskapacitet, som et mål for den integrerede funktion af lunger, kredsløb, muskler og CNS.
En detaljeret beskrivelse af lungefunktionsmåling findes i Dansk Standard for Lungefunktionsmåling” på DLS’ hjemmeside www.lungemedicin.dk.
Retningslinjen bygger på ATS/ERS standard1 og ESDL kurser (www.esdl.dk).
Brugerne af retningslinjen vil have forskellig baggrund. Der er to muligheder:
- Målingerne udføres internt (af én selv)
- Målingerne udføres eksternt (lungemedicinsk ambulatorium eller klinisk fysiologisk afdeling)
Få råder selv over udstyr til måling af lunge diffusionskapacitet (DL) og total lungekapacitet (TLC) og mange råder over spirometre. Måling af DL og TLC er derfor en specialistopgave og hovedvægten lægges derfor i denne retningslinje på indikation og tolkning af disse, hvorimod spirometri beskrives detaljeret.
1.1. VENTILATIONSKAPACITET: FEV1, FVC, VC
Spirometri er en fysiologisk test, hvormed man måler in- og eksspiration af luft enten som dynamisk spirometri, hvor volumen eller flow måles som funktion af tid, eller statisk, hvor kun volumen måles. Spirometri kræver et godt samarbejde imellem testpersonen og den, der tester. Resultatet er derfor afhængigt af både tekniske og biologiske faktorer, herunder apparaturet, som skal være standardiseret og kalibreret. Der skal benyttes en 3 L kalibreringssprøjte (kalibreret) dagligt og en biologisk kalibrering ugentligt1.
Der er tre faser i en FVC-test:
- En maksimal inspiration
- En kraftig eksspiration
- En fortsat og fuldstændig eksspiration til
undersøgelsen er slut (tømme lungerne helt).
Disse tre faser skal demonstreres inden testen.
Den undersøgte inhalerer hurtigt og fuldstændigt fra funktionel residualkapacitet (FRC), (evt. via mundstykket). Rørformede mundstykker skal nå inden for tænderne, og man må ikke ”trutte”. Det skal sikres, at læberne slutter helt tæt til, og selve FVC-målingen påbegyndes umiddelbart herefter. (pause < 1 s)1.
En korrekt udført spirometri forudsætter mindst tre acceptable manøvrer (pust), hvoraf mindst to er repeterbare.
- Acceptabel manøvre = højeste kvalitet
- Anvendelig manøvre = næsthøjeste kvalitet
- Brug disse to eksplicitte begreber i stedet for ord som god – kraftig – flot- pæn.
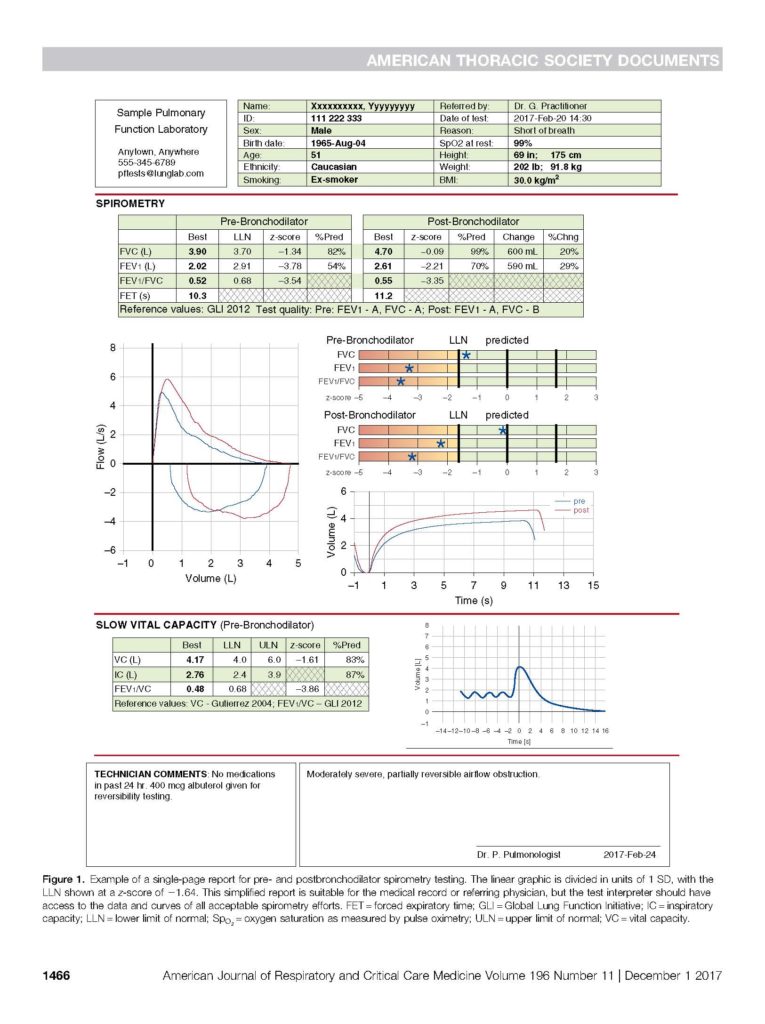
Se kurverne og rapport Tabel og Figur 1. Stil krav til leverandøren om at levere rapport der lever op til den viste rapports indhold (ATS).
Acceptkriterierne: (6 stk.).
- Startkriteriet opfyldt (bagud ekstrapoleret volumen (EV)
- Ingen hoste i første sekund.
- Slutkriteriet (6 s). Eksspirationen kan stoppes hvis pt. ikke kan mere eller ikke bør forsætte. (Software skal kunne vise FET)
- ingen Valsalva (eksspiration mod lukket glottis),
- intet luftspild (ved mundstykke)
- Ingen afklemning af mundstykket
En acceptabel manøvre kræver at alle kriterier er opfyldt.
En anvendelig manøvre kræver at punkt 1 og 2 opfyldt.
Dernæst vurderes repeterbarhed:
Forskellen imellem den største FVC og den næststørste FVC skal være 1 og næststørste FEV1 1 og FVC være
Er værdierne ikke anvendelige og repeterbare, forsætter man (max. 8 forsøg).
En korrekt spirometri forudsætter acceptable manøvrer og at de er repeterbare.
Herefter gradueres kvaliteten i.h.t. ATS – se Figur og Tabel 1.. Moderne software kan vise om krav til EV, FET er opfyldt og klassificere i.h.t. ATS
Figur og Tabel 1
- De hyppigste fejl, problemer og spørgsmål
- Submaximal inspiration og utæthed ved mundstykket, som ikke er placeret mellem tænder, men holdes imod tænder (der truttes)
- Manglende kalibrering (eller verificering) af spirometer.
- Valg af forkert reference materiale, særligt hos børn, og udeladelse af måling af statur. Angiv alder (år) og statur (cm) med 1 decimal. Mål statur korrekt: Hoved i ”the Frankfurt plane”
- Brug engangsmaterialer, envejsventil eller filter.
Hvorvidt der skal korrigeres for temperatur, lufttryk og Rh%, er spirometer afhængigt.
1.2 PEAK EKSPIRATORISK FLOW (PEF)2
Maksimal inspiration
- Patienten sætter mundstykket imellem tænderne og lukker læberne om det. En evt. protese skal beholdes i munden.
- Halsen holdes strakt. En bøjet hals kan ændre de mekaniske forhold i luftvejene og derved nedsætte PEF. Apparatet skal holdes således at viserudslag ikke kompromitteres.
- Eksspiration skal udføres uden tøven.1,3
Der er påvist reduktion i peakflow, hvis der holdes en pause ≥ 2s ved TLC, før eksspirationen påbegyndes3. Et s eksspiration er tilstrækkelig til måling af PEF2.
Der pustes så hårdt som muligt lige fra starten.
Der bør foretages mindst 3 korrekt udførte målinger. Når personen udfører målinger på egen hånd, er det vigtigt, at han/hun er korrekt instrueret. Regelmæssig kontrol af personens PEF-teknik og af peakflowmeteret er en vigtig del af undersøgelsen.
95% af utrænede personer kan reproducere PEF med en forskel på 40 L min-1 eller derunder.
2. DIFFUSIONSKAPACITETS MÅLING4,5
Lungediffusionskapaciteten for CO (og evt. samtidig for NO): DLco (og DLNO6) måles med gasfortyndingsmetoder, hvor princippet er, at en inert gas fx metan eller helium benyttes til bestemmelse af fortyndingsvolumen (VA) og CO (og NO) til måling af diffusionen fra luft til blod. Metoden har gennemgået betydelig standardisering og automatisering og kan udføres på kort tid. Man udfører mindst 2 acceptable test, som også skal være repeterbare ( forskel ≤0.67 mol·min−1·kPa−1).
Fejlkilder:
- Øget hjerte minutvolumen (hvile før test)
- Hb korrektion
- Rygning som giver øget CO-hæmoglobin
Ilttilskud (øget FiO2)
Rapporten bør angive af teknisk kvalitet af undersøgelsen i.h.t. ERS/ATS7.
3. LUNGEVOLUMINA: Total lungekapacitet (TLC), residualvolumen (RV), funktionel residualkapacitet (FRC) og vitalkapacitet (VC)8
- Standardmålemetoden er kropspletysmografi (bodybox). Alternativt kan gasfortynding eller CT-scanning benyttes. Bodybox målingerne tager mindre end 10 minutter og kun klaustrofobi og manglende evne hos patienten til manøvrerne er relativ kontraindikation. Rapportens angivelse af teknisk kvalitet af undersøgelsen er af afgørende betydning for klinikerens vurdering.
- Apparatur bør serviceres mindst årligt med sporbar diffusions- og volumenkalibrering. Daglig flow kalibrering og ugentlig biologisk kontrol.
4. TOLKNING9
Det er forfatternes vurdering at man samtidigt med, at man søger at gøre denne retningslinje så operationel som muligt, altså et forenklet beslutningsværktøj, fastholder at tolkningen af lungefysiologiske undersøgelser ofte er kompleks. Forfatterne finder at ønsket om en forenklet definition af KOL (FEV1/FVC <0,7) er at gå for vidt i ønsket om en forsimpling, fordi FEV1/FVC er aldersafhængig og dermed kan medføre fejldiagnosticering, hvis ikke den alderskorrigeres. Obstruktivt nedsat ventilation bør defineres som nedsat FEV1/FVC, dvs. mindre end nedre normale grænse (NNG). KOL defineres fysiologisk som både FEV1 og FEV1/FVC mindre end NNG. Det er imidlertid vores helt generelle opfattelse, at skarpe grænser mellem det normale og det patologiske ikke findes ud fra et biologisk synspunkt, men er nyttige at arbejde med f.eks. i retningslinjer. I praksis betyder det, f.eks. at det er sikkert at konkludere, at en person har KOL, hvis FEV1/FVC < 0,40 (irreversibelt nedsat) og har dyspnø og at personen ikke har KOL, hvis FEV1/FVC > 0,80. Men ligger FEV1/FVC i intervallet 0,60-0,75 bør man være forsigtig. Dvs. nær NNG bør man udvise forsigtighed i sin tolkning og bruge supplerende undersøgelser eller konsultere en specialist.
- Tolkningen kompliceres yderligere, fordi brug af spirometri alene i mange tilfælde er en tilstrækkelig undersøgelse og ikke i andre. Forsøg på at fremstille tolkningen af et komplekst problem forenklet vil medføre fejl i fortolkningen (som i tilfældet med KOL ovenfor), og det er kun klinikeren og patienten, der sammen kan afgøre, hvor stor risikoen for fejl må være i det konkrete tilfælde. Heldigvis er problematikken i de fleste tilfælde enkel, men ved tvivl eller værdier nær NNG bør der henvises til DLCO og TLC-måling og/eller gentagelse af undersøgelsen og konference med en specialist i lungefysiologi (lungemediciner eller klinisk fysiolog).
De nedre og evt. øvre normalgrænser (NNG og ØNG = Lower or Upper Limit of Normality) defineres i respirationsfysiologien som nedre eller øvre 5% percentil. De kan beregnes ud fra det standardiserede residual eller Z-score som kendes fra BMD målinger. En FEV1 med Z-score på < -1,64 ligger under NNG og altså 5 % percentilen. Se figuren på forrige side.
Den tidligere anvendte ”tommelfingerregel” med brug af 80% forventet som grænse anvendes ikke mere. Procent af forventet benyttes stadig til klassifikation af sværhedsgrad af en nedsat FEV1 og FVC og i GOLD klassifikationen.
5. INDIKATIONER OG KONTRAINDIKATIONER
INDIKATIONER
Symptomer
Dyspnø i hvile og under anstrengelse
Piben og hvæsen ved vejrtrækning
Hoste og/eller abnormt opspyt
Thorakale smerter, der ikke kan forklares med anden sygdom
Lungesygdomme og sygdomme i luftveje. Diagnostik, monitorering, klassifikation af sværhedsgrad og prognosticering
Astma
KOL
Neoplasmer
Muskelsvind
Bronchiolitis obliterans
Interstitielle sygdomme, f.eks. sarkoidose og lungefibrose
Erhvervsbetingede lungesygdomme, f.eks. astma, asbestose og allergisk alveolitis
Medikamentielt inducerede lungesygdomme, f.eks. ved brug af nitrofurantoin og bleomycin
Bronkiektasi
Ciliedyskinesi
Intrapulmonal blødning
Intra- og/eller ekstrathorakale fikserede eller variable stenoser
Sygdomme med lungemanifestationer
Tobaksafhængighed, aktivt tobaksmisbrug
Infektionssygdomme f.eks. HIV og aspergillose
Autoimmune sygdomme, f.eks. leddegigt og Sjøgrens sygdom
Immundefekt, f.eks. IgA-mangel
Cystisk fibrose
Alfa1-antitrypsin mangel
Legale indikationer
Forsikring
Erhvervsbetinget sygdom
Antidoping
Forebyggelse og behandling
Præoperativ risikovurdering
Forebyggelse og behandling ved dykning
Forebyggelse og behandling ved flyvning
Vejledning ved valg af inhalationsapparat
Vejledning ved valg af ventilationsstrategi ved ventilatorisk insufficiens
Vejledning ved rehabilitering
Vejledning ved lungetransplantation og lungevolumenreduktion
RELATIVE KONTRAINDIKATIONER
- Abdominal operation og aneurisme indenfor 3 mdr.
- Hjerne, øjen- eller øre, næse, hals kirurgi
- Myokardieinfarkt
- Hjertearytmier
- Graviditet
- Cerebrovaskulær sygdom
- Kendt paradoks reaktion på bronkodilatator
- Hæmopthyse
- Lungeemboli
- Akut diarré og/eller opkast & andre smitterisici
Hypertension (syst. 220 mmHg, diastol. 120 mmHg)
6. REFERENCEMATERIALE
Forfatterne anbefaler aktuelt at benytte ”Løkke”10 eller GLI11 referencemateriale til spirometri og ”Munkholm”6 eller GLI12 til ”DLCO. Til TLC anbefales fortsat ECSC13 referencemateriale, og dette referencemateriale kan også fortsat benyttes (indtil DALFUMAT reference materialet foreligger), når der udføres spirometri, diffusions- og bodybox målinger samtidigt.
7. BRONKODILATATOR RESPONS (REVERSIBILITET)1
Indikation (diagnostik): Nedsat FEV1/VC eller FEV1/FVC-ratio, nedsat FEV1 eller FVC, VC og PEF og/eller øget RV.
- Uklart respons på tidligere reversibilitetstest
- Diagnostik af astma
- Diagnostik, klassifikation og reklassifikation af KOL
- Bestemme den maksimalt opnåelige FEV1 og FVC
Cave:
- En bronkodilatator test kan ikke bruges til at vurdere, om en KOL-patient har gavn af bronkodilatator behandling
- Husk medicin pause
- Testen har relativ lav reproducerbarhed og bør ved tvivl gentages.
En stigning i FEV1 og/eller FVC > 12% og 200 mL er statistisk signifikant
Dosis af bronkodilatator skal være tilstrækkelig til at sikre maksimal bronkodilatation (f.eks. inh. Spray salbutamol 0,4 mg givet som 4 enkeltdoser af 0,1 mg via spacer og måling af respons efter 15-30 min).
8. SIMPLIFICEREDE ALGORITMER, SOM REPRÆSENTERER TYPISKE MØNSTRE FOR LUNGEFUNKTIONSAFVIGELSER OG SYGDOMME
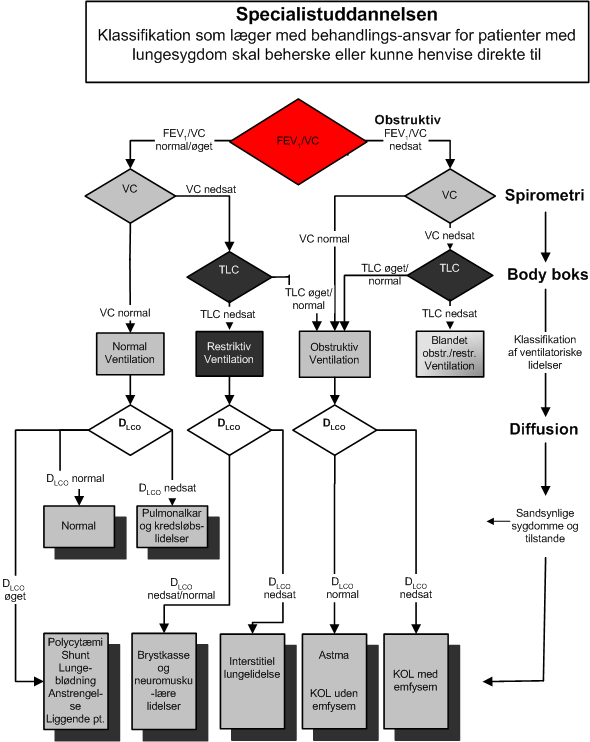
Alle læger, der behandler patienter med respiratoriske lidelser bør være helt fortrolige med klassifikation af de ventilatoriske lidelser og funktionsnedsættelser, som vist i ”grunduddannelsen”. KOL og astma er de hyppigste obstruktive lidelser. KOL ses både med og uden emfysem, som viser sig ved varierende grader af nedsat diffusionskapacitet og/eller øget TLC (diagnosticeres med high resolution CT). Restriktivt nedsat ventilationskapacitet defineres som nedsat TLC.
Vær opmærksom på altid at vurdere kurverne (hvis ikke det udførende personale har spirometri-certifikat) og tjek dem for fejl.
Algoritmerne kan benyttes i klinikken forudsat, at alle værdier nær grænsen mellem normal og unormal tolkes forsigtigt, fordi nogle patienter repræsenterer typiske mønstre og andre atypiske mønstre af afvigelser.
Beslutningen om, hvor langt en algoritme skal følges, er klinisk og afhænger af hvilke spørgsmål, der søges afklaret og af den kliniske information, der allerede er til rådighed. Algoritmerne er ikke egnet til afklaring af ekstratorakale obstruktioner.
Når resultaterne af lungefunktionsundersøgelserne falder nær grænsen mellem normal og unormal kræves en kompetence i tolkningen svarende til speciallægeuddannelsen i lungemedicin og/eller klinisk fysiologi og nuklearmedicin. Ved manglende kompetence henvises til specialafdeling.
For simplifikationens skyld benyttes FVC i algoritmen i ”grunduddannelsen”, hvorimod VC benyttes i algoritmen for ”specialistuddannelsen”.
Algoritme Spirometri
REFERENCER
- Miller MR, Hankinson J, Brusasco V, et al. Standardisation of spirometry. Eur Respir J 2005;26:319-38.
- Quanjer PH, Lebowitz MD, Gregg I, Miller MR, Pedersen OF. Peak expiratory flow: conclusions and recommendations of a Working Party of the European Respiratory Society. Eur Respir J Suppl 1997;24:2S-8S.
- Kano S, Burton DL, Lanteri CJ, Sly PD. Determination of peak expiratory flow. Eur Respir J 1993;6:1347-52.
- Graham BL, Brusasco V, Burgos F, et al. 2017 ERS/ATS standards for single-breath carbon monoxide uptake in the lung. Eur Respir J 2017;49.
- Graham BL, Brusasco V, Burgos F, et al. Executive Summary: 2017 ERS/ATS standards for single-breath carbon monoxide uptake in the lung. Eur Respir J 2017;49.
- Munkholm M, Marott JL, Bjerre-Kristensen L, et al. Reference equations for pulmonary diffusing capacity of carbon monoxide and nitric oxide in adult Caucasians. European Respiratory Journal 2018;52.
- Culver BH, Graham BL, Coates AL, et al. Recommendations for a Standardized Pulmonary Function Report. An Official American Thoracic Society Technical Statement. American Journal of Respiratory and Critical Care Medicine 2017;196:1463-72.
- Wanger J, Clausen JL, Coates A, et al. Standardisation of the measurement of lung volumes. Eur Respir J 2005;26:511-22.
- Pellegrino R, Viegi G, Brusasco V, et al. Interpretative strategies for lung function tests. Eur Respir J 2005;26:948-68.
- Lokke A, Marott JL, Mortensen J, Nordestgaard BG, Dahl M, Lange P. New Danish reference values for spirometry. Clin Respir J 2013;7:153-67.
- Quanjer PH, Stanojevic S, Cole TJ, et al. Multi-ethnic reference values for spirometry for the 3-95-yr age range: the global lung function 2012 equations. Eur Respir J 2012;40:1324-43.
- Stanojevic S, Graham BL, Cooper BG, et al. Official ERS technical standards: Global Lung Function Initiative reference values for the carbon monoxide transfer factor for Caucasians. Eur Respir J 2017;50.
- Quanjer PH, Tammeling GJ, Cotes JE, Pedersen OF, Peslin R, Yernault JC. Lung volumes and forced ventilatory flows 1993 update. Eur Respir J 1993;6 suppl16:5-40.